Com a prática, médicos aprendem a tratar covid e salvam mais vidas nas UTIs
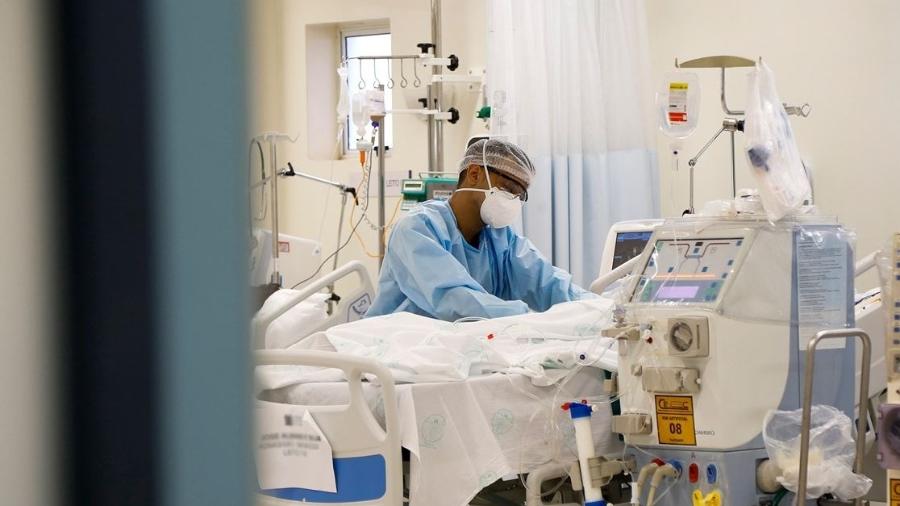
Quando o novo coronavírus chegou ao Brasil, em fevereiro, os médicos se viram diante de uma doença nova, de alto grau de contágio e sem protocolos de tratamento. Era um desafio inédito para a geração de profissionais de saúde no país, que nunca enfrentou um problema dessa magnitude.
Passados cinco meses das primeiras internações por covid-19 no Brasil, eles avaliam que, mesmo sem vacina ou uma medicação que elimine o vírus no corpo infectado, a prática no tratamento elevou as chances de sobrevivência de casos graves graças a procedimentos e drogas que melhoram a resposta do corpo às consequências da doença.
Hoje, segundo dados do painel de dados "UTIs Brasileiras", a mortalidade de pacientes que passam por leito de terapia intensiva é de 34%. Inicialmente, esse índice chegava a superar 50%.
"Hoje a gente conhece melhor o que está tratando. Quando a doença chegou para nós, era uma doença nova; tentou-se utilizar conhecimento de outras doenças, mas vimos logo que havia mais coisas", conta Marcos Galindo, da Comissão de Ética e Defesa Profissional da AMIB (Associação de Medicina Intensiva Brasileira).
Foi necessário se adaptar com o carro andando, compara.
Um começo de incertezas
Ele lembra que no começo havia um "pânico", não só entre as pessoas leigas, mas entre os próprios profissionais de saúde —que sabiam do risco elevado de contaminação. Com o tempo, dúvidas foram ganhando respostas, e a tensão foi sendo reduzida.
Logo no início, lembra Galindo, chamava a atenção a rapidez com que a covid-19 fazia formas graves em pacientes. "A gente foi vendo que eles tinham muita alteração respiratória, faziam muita insuficiência, eram muitos pacientes graves: faziam distúrbio de coagulação de sangue, com a coagulação exagerada; faziam muita lesão renal, precisando de hemodiálise; e tem muito acometimento cardiovascular. Eram pacientes que tinham disfunções orgânicas múltiplas. Ou seja, a chance que a gente tem de conseguir fazer com que ele sobreviva é um suporte em UTI, e o mais precoce possível: na hora que começam a aparecer as disfunções é preciso iniciar o tratamento", completa.
Segundo ele, os médicos perceberam que a covid-19 se comportava no organismo como uma sepse, mas com uma diferença: sem remédio contra o agente causador. Isso foi um desafio a ser vencido.
"A gente já está acostumado a tratar sepse, mas quando ela é bacteriana, por exemplo, a gente tem o antibiótico, que mata bactéria e acaba o fator que desencadeia o problema", afirma.
No caso da covid, a gente não tem nenhuma medicação que mate, tem de tratar as consequências.
Experiência na prática
Assim como Galindo, todos os médicos ouvidos por VivaBem corroboram que não viram qualquer droga atenuar a ação do vírus no corpo. "Todas as medicações que foram testadas nos pacientes com infecção moderada ou grave, não tivemos nada com comprovação de eficiência, como a cloroquina ou a ivermectina, por exemplo. Nenhuma mudou o desfecho de mortalidade", diz.
Em meio a tantos quadros graves, e sem antivirais eficientes, os médicos ainda precisaram montar estratégias para tratar os problemas secundários que surgiam nos pacientes. "Com essa agressão que o corpo sofre vinham outras infecções por bactéria e outras na corrente sanguínea e urinária. A gente também teve que melhorar as estratégias para prevenir essas infecções. Isso foi extremamente importante para melhorar os pacientes", afirma.
Nesse período, Galindo afirma que foi preciso ajustar a forma como os pacientes eram tratados nas UTIs, e um ponto era crucial: ajustar a respiração. "O suporte respiratório que a gente fazia teve de receber algumas adaptações, não era exatamente igual ao que fazíamos antes: tivemos de aprender a ventilar melhor. Precisou fazer muito o uso da posição prona, e começou a perceber os resultados mesmo em pacientes não intubados. A gente começou a aplicar, e vimos como ajudava muito a melhorar a oxigenação e evitar a intubação", explica.
Percepção sobre o respirador mudou
Segundo Moacyr Silva Júnior, infectologista do serviço de controle de infecção hospitalar e da UTI do Hospital Israelita Albert Einstein, em São Paulo, a definição do momento de usar uma ventilação foi um ponto importante.
"No começo, ia para o respirador logo no começo por risco de —nas próximas horas— fadigar e precisar de ventilação. A gente não sabia os fatores de prognóstico, mas já está mais claro, não é ideal essa medida", afirma.
Um dado atual do projeto "UTIs Brasileiras" mostra que 48,5% dos casos precisam de ventilação mecânica. Essa taxa, no início da pandemia, chegava aos 60%. Diante dos resultados negativos de pacientes intubados, os médicos começaram a tentar outras formas de dar suporte aos doentes graves.
"A ventilação não invasiva não era utilizada pela aerossolização, que era um risco de contaminação. Mas começamos a fazer uso de aparelhos portáteis, que permitem menos riscos de aerossóis. A ventilação mecânica é um procedimento invasivo e, se você consegue evitar, é muito melhor porque a intubação pode levar a um tipo de pneumonia: a pneumonia hospitalar, como se chamava antigamente. No começo da pandemia, a gente deixava muito tempo o paciente sedado, utilizou-se sedativos pesados. A ideia era descansar o paciente para o ventilador mecânico fazer sua função enquanto o pulmão estava se recuperando. Mas isso não é mais utilizado como antes porque percebemos que nem sempre o desfecho era o melhor", conta.
Outro ponto citado é que o profissional de saúde também ficou menos receoso e mais confiante. "Acho que melhorou também porque o profissional perdeu mais o medo de contaminar. Com o uso adequado dos EPIs [equipamentos de proteção individual], ele consegue manipular o paciente sem se contaminar. Os profissionais tinham muito medo antes", explica.
Melhora por corticoides
Frederico Jorge Ribeiro é coordenador de UTI do HSE (Hospital dos Servidores do Estado), no Recife, e no início da pandemia chegou a falar a VivaBem que pouco havia o que se fazer pelos pacientes mais
graves da covid-19.
"Mas o uso de corticoide em casos graves realmente mudou o prognóstico dos pacientes. Minha mãe é um exemplo disso. Teve covid, estava evoluindo para um quadro grave e respondeu muito bem ao uso do corticoide", diz.
Ele afirma que, embora não possua dados exatos, tem percebido na prática uma melhora do prognóstico de todos os pacientes, que acabaram sendo retirados da intubação mais cedo. "Com o uso do corticoide, mais pacientes melhoraram e foram extubados. Ou seja, com a melhora clínica, precisam menos de suporte ventilatório, ou precisam por menos tempo", afirma.
UTIs mais eficientes
Ricardo Martins, professor da UnB (Universidade de Brasília) e integrante do serviço de pneumologia do Hospital Universitário de Brasília, concorda que avanços ocorreram, mas ressalta que eles são praticamente exclusivos para tratamento de pacientes graves.
"Do ponto de vista de prevenção segue a mesma coisa: distanciamento, uso de máscaras, higienização das mãos. No tratamento farmacológico, para quadros leves e moderados, não se avançou; tem até alguma coisa aparecendo no final do túnel, mas ainda não dá para bater o martelo. O que avançou bastante foi o tratamento de doentes nas UTIs. Hoje se salva mais gente hoje do que no início, isso é certeza absoluta", diz.
Ele cita que as técnicas de manuseio em pacientes da UTI avançaram. "Isso mudou o momento adequado de promover a intubar —antes se fazia precocemente, hoje se faz com mais calma, espera-se alguns parâmetros. Também temos a mudança de posição do paciente —a pronação, como chamamos— avançou muito; o uso de anticoagulantes profiláticos e terapêuticos em determinadas situações e corticoides para os momentos graves melhorou bastante o prognóstico", diz.
Martins afirma que o maior problema é dar acesso a uma boa terapia intensiva a todos os pacientes. "Quando você tem uma equipe bem estruturada na UTI, a chance de tirar o paciente aumentou bastante. O problema que vejo é ter UTI bem estruturadas na parte física e pessoal. Não dá, por exemplo, para manter um paciente em uma terapia intensiva e precisar dialisar e, se precisar, não ter. Ou não ter uma equipe treinada —e aí não é só médico, tem enfermeiro, técnico, fisioterapeuta" relata.
Por fim, o médico Marcos Galindo diz que todo profissional de saúde precisou aprender a exercitar a paciência para vencer os casos de covid-19 grave nos pacientes.
"Tivemos de ficar com pacientes muito graves por muito tempo. Os pacientes que vão para a ventilação mecânica ficam em torno de duas semanas, são doentes que demoram a responder. No começo foi meio desesperador, porque quando a gente colocava no respirador, o paciente já tinha uma resposta, e com essa doença a gente não conseguia, demora a ter uma resposta. Temos pacientes que ficaram graves por semanas. Então aprendemos que nesse caso o tratamento é longo, mas com muita melhora, como vemos em enfermaria ou em quem já teve alta hoje pelo país", finaliza.

















ID: {{comments.info.id}}
URL: {{comments.info.url}}
Ocorreu um erro ao carregar os comentários.
Por favor, tente novamente mais tarde.
{{comments.total}} Comentário
{{comments.total}} Comentários
Seja o primeiro a comentar
Essa discussão está encerrada
Não é possivel enviar novos comentários.
Essa área é exclusiva para você, assinante, ler e comentar.
Só assinantes do UOL podem comentar
Ainda não é assinante? Assine já.
Se você já é assinante do UOL, faça seu login.
O autor da mensagem, e não o UOL, é o responsável pelo comentário. Reserve um tempo para ler as Regras de Uso para comentários.