Tratamento de câncer deve combinar dois tipos de imunoterapia, diz estudo
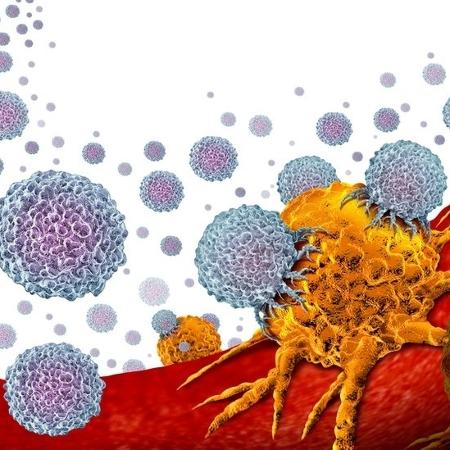
A imunoterapia contra o câncer é, atualmente, uma das abordagens mais eficazes para o tratamento de pacientes. Nela, as células cancerígenas são combatidas pelo próprio sistema imunológico do organismo. Apesar do sucesso clínico, nem todas as pessoas respondem satisfatoriamente a esse tipo de intervenção ou, se respondem, apresentam apenas respostas de curto prazo, além de muitos efeitos colaterais.
Mas uma revisão sistemática da literatura, realizada por Rafaela Rossetti, doutoranda pelo Programa de Oncologia Clínica, Células-Tronco e Terapia Celular da Faculdade de Medicina de Ribeirão Preto (FMRP) da USP, observou que a combinação de dois tratamentos (conhecidos como bloqueio do checkpoint imunológico e transferência adotiva de células T geneticamente modificadas) pode trazer resultados promissores.
O artigo "Combination of genetically engineered T cells and immune checkpoint blockade for the treatment of cancer" foi publicado em janeiro de 2022 no jornal Immunoterapy Advances.
"Esses estudos fornecem ensinamentos sobre possíveis abordagens para potencializar a atuação das células do sistema imunológico contra o câncer, tornando-as mais resistentes aos mecanismos imunossupressores [que reduzem a atividade desse sistema] impostos pelo microambiente tumoral", explica Rafaela Rossetti ao Jornal da USP.
Já as T-CARs são células T geneticamente modificadas em laboratório para produzir um tipo de proteína conhecida como CAR (que significa Receptor de Antígeno Quimérico) antes de serem cultivadas e "devolvidas" à pessoa doente. Existem seis produtos aprovados pela Food and Drug Administration (FDA) - agência de regulação americana para medicamentos - para uso clínico e disponíveis no mercado.
"O uso dessas células tem fornecido resultados impressionantes para o tratamento de câncer no sangue. Por outro lado, ainda existem limitações na sua eficácia contra tumores sólidos", afirma Lucas Eduardo Botelho, coordenador do Laboratório de Transferência Gênica do Hemocentro de Ribeirão Preto e pesquisador associado do Centro de Terapia Celular (CTC), um dos Centros de Pesquisa, Inovação e Difusão (Cepids) financiados pela Fundação de Amparo à Pesquisa do Estado de São Paulo (Fapesp).
"A ineficiência se deve, em parte, aos mecanismos de imunossupressão empregados pelos tumores para escapar do ataque mediado por células do sistema imunológico", diz Botelho.
Já o bloqueio do checkpoint imunológico baseia-se em um grupo de proteínas presentes na superfície dos linfócitos T que precisam de ser ativadas ou inativadas para desencadearem uma resposta imunológica. Estudos anteriores, liderados por americanos e japoneses, mostraram que as células do câncer estimulam a expressão dessas proteínas (chamadas de checkpoints) e seus ligantes (acionadores) no tecido tumoral. Com isso, os tumores "desligam" o sistema imunológico, o que favorece o crescimento do câncer. Os mesmos cientistas também demonstraram que o uso de anticorpos capazes de inibir a interação entre os checkpoints e seus ligantes restaura a resposta antitumoral de defesa, permitindo a reativação dos linfócitos T.
"Esta revisão teve como objetivo avaliar se o bloqueio dos checkpoints imunológicos seria um caminho promissor para aumentar a eficácia terapêutica das células T geneticamente modificadas contra neoplasias sólidas", resume Botelho.











ID: {{comments.info.id}}
URL: {{comments.info.url}}
Ocorreu um erro ao carregar os comentários.
Por favor, tente novamente mais tarde.
{{comments.total}} Comentário
{{comments.total}} Comentários
Seja o primeiro a comentar
Essa discussão está encerrada
Não é possivel enviar novos comentários.
Essa área é exclusiva para você, assinante, ler e comentar.
Só assinantes do UOL podem comentar
Ainda não é assinante? Assine já.
Se você já é assinante do UOL, faça seu login.
O autor da mensagem, e não o UOL, é o responsável pelo comentário. Reserve um tempo para ler as Regras de Uso para comentários.