'Você fica uma ferida ambulante, e apodrece': ela teve reação grave e rara
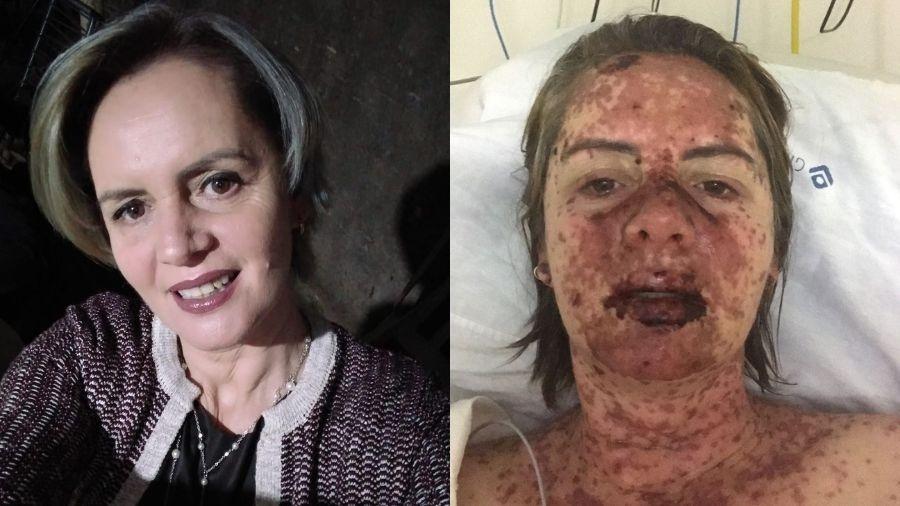
A autônoma Cleide Soares de Morais Rafahin, 49, desenvolveu uma doença rara após começar a tomar um novo medicamento. Moradora de Amambai (MS), Cleide passou por diversos médicos até conseguir receber o diagnóstico certo: ela estava com Síndrome de Stevens-Johnson
Hoje, curada, Cleide perdeu 30% da visão e ficou com a pele e os olhos mais sensíveis ao sol. Ela diz que não ficou traumatizada, mas que espera que mais pessoas saibam da doença para não confundi-la com alergias e ter o melhor prognóstico.
A VivaBem, ela conta o seu relato.
"Tudo começou quando mudei um medicamento para depressão e ansiedade que eu tomava regularmente, em 2020. Em determinado dia, o meu clínico resolveu trocar a medicação. Quando comecei com o novo remédio, sentia calafrios à noite e acordei muitas vezes suada e com febre. Na hora, não dei muita importância. Passaram uns 20 dias e percebi que minha garganta estava diferente, como se estivesse inchando e comecei a ter dificuldade para engolir.
Fui ao médico e, em um primeiro momento, ele examinou e pensou que poderia ser dengue. Voltei para casa e, no dia seguinte, quando estava indo ao trabalho, percebi que tinha uma mancha no meu braço. Também sentia desconforto nos olhos e um mal-estar. Durante a noite, passei mal, mas fui trabalhar na manhã seguinte.
Quando estava próximo do horário do almoço, uma colega disse que eu parecia estar com sarampo. Fui ao médico e, desta vez, me internaram porque achavam que poderia ser dengue hemorrágica, uma forma mais grave da doença. Era julho de 2020, o auge da covid-19 e a maioria das internações era disso.
Fiz exames de sangue e o resultado não comprovou que era dengue. Fiz uma contraprova e, novamente, negativo. Comentei com o médico sobre a mudança do remédio, mas ele disse que poderia continuar tomando. E continuei.
Quando foi à noite, senti meus pés incharem e a garganta fechar ainda mais. Meu marido chegou de viagem e me transferiu para um hospital particular regional.
Vários médicos passavam no meu quarto com curiosidade sobre o que estava acontecendo. Começaram a estourar feridas na minha boca e, nos dias posteriores, já não conseguia mais comer.
Minha filha então mandou mensagem para uma amiga, que conhecia um médico, para pedir outra opinião. Ele suspeitou que poderia ser Síndrome de Stevens-Johnson, mas para confirmar, precisava me ver. Naquela altura, eu já estava com muitas feridas e um aspecto de pele queimada nas mãos e nos pés. Não conseguia nem segurar um copo.
Quando ele chegou, orientou eu ir direto para a UTI. Eu consegui uma vaga em Ponta Porã (MS), cerca de 120 km da minha cidade natal, Amambai (MS). Um clínico geral de lá já tinha atendido dois casos dessa síndrome antes e, então, começou o meu tratamento.
Minha pele estava muito exposta, todas as minhas unhas caíram, nasceu uma bolha dentro do olho e eu não enxergava. Só conseguia me alimentar por canudo, porque não conseguia engolir. A enfermeira cozinhava os legumes e me dava o caldo. Fiquei uma semana internada.
Decidiram então me transferir para Campo Grande, onde havia uma dermatologista. Lá eu teria que ficar mais de um mês em observação, mas como estávamos em tempos de covid-19, eu corria mais risco estando no hospital do que em casa.
Minhas feridas na boca estavam muito feias. Tinha que usar corticoide injetável e hidratantes para aliviar os sintomas. A gengiva grudou, meus lábios ficaram presos. Você fica uma ferida ambulante, e apodrece. Sentia muita dor.
Fiquei um tempo por lá, mas voltei para casa. Os médicos me informaram que a doença se curaria sozinha, com o tempo. Durante um ano não poderia ficar exposta no sol, tinha que cuidar ao máximo da minha pele e qualquer alergia que eu apresentasse, teria que retornar ao hospital.
Com o tempo, tudo foi passando. Perdi 30% da minha visão, porque foi um local onde tive uma complicação. Também não consigo olhar para a claridade. Além disso, se saio no sol, minha pele fica mais vermelha nos lugares onde tive marcas mais profundas. Minha pele trocou todinha, o que foi muito estranho.
Resolvi falar sobre isso porque poucas pessoas conhecem essa doença e ter um diagnóstico no tempo certo é muito importante. Demorei um ano para me recuperar por completo. Naquela época, o meu sobrinho, que é radialista, sabia de um caso em um município próximo, em que a mulher já estava há um mês com sintomas muito parecidos dos meus e ninguém identificava a doença. O estado dela já era mais crítico e ela acabou morrendo. Queríamos expor essa situação para as pessoas investigar mais quando acontecer algo assim ao invés de já ir tratando como alergia."
Síndrome de Stevens-Johnson
A síndrome de Stevens-Johnson é considerada uma reação grave e rara, predominantemente desencadeada por medicamentos, que se caracteriza por uma descamação da pele. Essa condição pode comprometer até 10% da superfície do corpo. Quando esse valor ultrapassa os 30%, a doença é chamada de necrólise epidérmica tóxica.
Segundo a dermatologista Paula Figueiredo de Marsillac, membro titular da Sociedade Brasileira de Dermatologia, dados brasileiros em relação à doença são escassos, mas estima-se que ela ocorra de 1 a 6 em cada um milhão de pessoas durante o ano.
Os medicamentos são os principais desencadeadores da síndrome tanto em adultos quanto em crianças. Os mais envolvidos são os anti-inflamatórios não esteroidais, antibióticos e anticonvulsivantes, no entanto, em 1/3 dos casos o agente causador pode não ser identificado. Dermatologista Paula Figueiredo de Marsillac.
Após o primeiro uso da medicação, o surgimento das lesões podem ocorrer em uma média de quatro dias a quatro semanas. O que dificulta muitos casos é a identificação e a suspensão do medicamento. O diagnóstico é clínico, baseado nas manifestações no corpo e no histórico do paciente. A recuperação pode demorar vários dias e até 30% dos casos são fatais.
A identificação do medicamento causador é essencial já que a retirada precoce do agente agressor pode melhorar o prognóstico. O tratamento é de suporte com equipe multidisciplinar, necessitando muitas vezes da transferência do paciente para uma unidade de terapia intensiva. Dermatologista Paula Figueiredo de Marsillac.












ID: {{comments.info.id}}
URL: {{comments.info.url}}
Ocorreu um erro ao carregar os comentários.
Por favor, tente novamente mais tarde.
{{comments.total}} Comentário
{{comments.total}} Comentários
Seja o primeiro a comentar
Essa discussão está encerrada
Não é possivel enviar novos comentários.
Essa área é exclusiva para você, assinante, ler e comentar.
Só assinantes do UOL podem comentar
Ainda não é assinante? Assine já.
Se você já é assinante do UOL, faça seu login.
O autor da mensagem, e não o UOL, é o responsável pelo comentário. Reserve um tempo para ler as Regras de Uso para comentários.